Информация по беременности
Планирование беременности
Беременность – это физиологический процесс, происходящий в организме женщины и заканчивающийся рождением ребенка.
Оптимальным является планирование беременности, когда на прегравидарном этапе (до беременности) есть возможность провести полное обследование и лечение выявленных заболеваний при необходимости, плановую вакцинацию, начать соблюдать здоровый образ жизни и принимать фолиевую кислоту с целью максимального повышения вероятности рождения здорового ребенка.
Несколько простых правил прегравидарной подготовки:
- Прием врача акушера-гинеколога со сбором жалоб и анамнеза, взятием мазков на микрофлору из влагалища и онкоцитологию шейки матки;
- Ультразвуковое исследование матки и придатков;
- Подбор необходимого обследования (общие клинические анализы и расширенные по показаниям, консультации врачей-специалистов);
- По итогу приема врач расскажет о правилах ЗОЖ, режиме питания, необходимых витаминах, необходимости лечения определенных заболеваний.

Нормальная беременность
Нормальная беременность– это одноплодная беременность плодом без генетической патологии или пороков развития, длящаяся 37 -41,6 недель, протекающая без акушерских и перинатальных осложнений.
Для нормальной беременности характерны жалобы на:
- тошноту и рвоту не чаще 2-3-х раз в сутки, чаще натощак, которая не нарушает общего состояния пациентки;
- боли в молочной железе в первом триместре;
- незначительные боли в нижних отделах живота (из-за натяжения связочного аппарата матки во время ее роста);
- схваткообразные редкие, нерегулярные боли в течение не более 1 минуты на сроке более 20 недель беременности (тренировочные схватки Брекстона-Хиггса);
- изжога в 3-м триместре (развивается гастроэзофагеальный рефлюкс из-за роста матки с плодом и связанными с этим изменениями в брюшной полости);
- запоры – частота стула менее 3х раз в неделю (работа прогестерона-гормона беременности);
- обильные влагалищные выделения из половых путей без неприятного запаха, зуда или жжения;
- в связи с увеличением живота и смещением центра тяжести могут появиться боли в спине;
- в связи с подготовкой таза к родом (некоторому «расхождению» тазовых сочленений) могут быть боли в тазу, чаще всего в области лобка;
- синдром запястного канала характеризуется ощущением покалывания, жгучей болью, онемением руки;
- из-за повышение венозного давления в нижних конечностях и расслабляющее влияние на сосудистую стенку вен прогестерона, часто возникают варикозная болезнь и геморрой.
Питание во время беременности
- При жалобах на тошноту и рвоту: дробное питание, малыми порциями, исключение из рациона жирных, жареных блюд, шоколада, острых блюд, газированных напитков, кофе, крепкого чая.
- При ИМТ более ≥30 кг/м необходима нормализация массы тела на прегравидарном этапе, если женщина уже беременная стоит уменьшить потребление продуктов углеводной, жирной, жареной пищи.
- Беременным необходимо правильно и регулярно питаться: потреблять пищу достаточной калорийности с оптимальным содержанием белка, витаминов и минеральных веществ, с обязательным включением в рацион овощей, мяса, рыбы, бобовых, орехов, фруктов и продуктов из цельного зерна. Отказаться от вегетарианства.
- Важно ограничить потребление рыбы, богатой метилртутью (например, тунец, акула, рыба-меч, макрель), снизить потребление пищи, богатой витамином А (говяжей, куриной утиной печени и продуктов из нее), ограничить потребление кофеина менее 300 мг/сутки ; избегать употребления в пищу непастеризованное молоко, созревшие мягкие сыры, паштеты, плохо термически обработанную пищу.
При каких симптомах нужно обратиться к врачу
Вы должны обратиться к врачу при появлении следующих жалоб:
- рвота> 5 раз в сутки,
- потеря массы тела> 3 кг за 1-1,5 недели,
- повышение артериального давления> 120/80 мм рт. ст. или повышения более чем на 20 мм от вашего нормального давления,
- проблемы со зрением, такие как размытие или мигание перед глазами,
- сильная головная боль,
- боль внизу живота любого характера (ноющая, схваткообразная, колющая и др.),
- эпигастральная боль (в области желудка),
- отек лица, рук или ног,
- появление кровянистых или обильных жидких выделений из половых путей,
- лихорадка более 37,5,
- отсутствие или изменение шевелений плода на протяжении более 12 часов (после 20 недель
- беременности)
- при появлении зуда и жжения во влагалище, болей, дискомфорта, появлении кровяных выделений при половых контактах.
Стандарты обследования беременных
Все беременные женщины обследуются во время беременности согласно клиническим рекомендациям МЗ РФ и Приказа МЗ РФ 1130 н. Обязательный минимум обследования включает в себя:
- Антропометрию (Рост, Вес, ИМТ, окружность живота, высоту дна матки, размеры таза)
- Обследование на ВИЧ, сифилис, гепатиты дважды
- Обследование на краснуху однократно
- Биохимический анализ крови с определением глюкозы крови натощак дважды
- Оральный глюкозо-толлерантный тест с 24 по 28 недели беременности
- Общий анализ крови 3 раза за беременность
- Анализ крови на ТТГ и антител к ТПО однократно
- Анализ крови на группу крови и Rh фактор (при отрицательной принадлежности резуса, дообследование мужа)
- Общий анализ мочи трижды, определение белка в моче после 22 нед беременности на каждой явке
- Посев мочи на стерильность
- Микроскопическое исследование отделяемого женских половых органов
- Цитологическое исследование микропрепарата шейки матки однократно
- В 35-37 недель бактериологическое исследование или определение ДНК вагинального отделяемого и ректального отделяемого на стрептококк группы В (S. agalactiae)
- 1 скрининг, который включает в себя Узи на аппарате экспертного класса и анализ крови на генетические аномалии развития и риски грозных осложнений беременности (задержка роста плода, преэклампсия, преждевременные роды).
- Регистрация ЭКГ при первом визите и в третьем триместре
- Регистрация ЧСС плода с 22 недель на каждом приеме, с 32 недель аппаратом КТГ в течение 40-60 минут с кратностью 1 раз в 2 недели
- УЗИ плода в 18-20,6 недель – 2 скрининг на аппарате экспертного класса
- УЗИ плода в 34-35,6 недель для диагностики поздно-манифестирующих пороков плода
- Обязательны к прохождению узкие специалисты: терапевт дважды, офтальмолог, стоматолог дважды, медицинский психолог дважды.
Факторы риска и профилактика осложнений во время беременности
- На этапе прегравидарной подготовки нужно снизить ИМТ менее 30. Если этого сделать не удалось, контролировать прибавку массы тела. Беременные пациентки с ожирением (ИМТ≥30 кг/м) составляют группу высокого риска перинатальных осложнений: выкидыша, сахарного диабета беременных, гипертензивных расстройств, преждевременных родов, оперативного родоразрешения, гибели плода, тромбозов. Беременные с ИМТ≤18,5 кг/м составляют группу высокого риска задержки роста плода.
- Работа связанная с длительным стоянием или с излишней физической нагрузкой, связанная с воздействием рентгеновского излучения, работа в ночное время и работа, вызывающая чрезмерную усталость может привести к преждевременным родам, задержке развития плода, преэклампсии и гипертензии.
- С другой стороны, физические упражнения, не сопряженные с избыточной физической нагрузкой или возможной травматизацией женщины, не увеличивают риск ПР и нарушения развития детей.
- Необходимо избегать физических упражнений, которые могут привести к травме живота, падениям, стрессу (например, контактные виды спорта, такие как борьба, виды спорта с ракеткой и мячом, подводные погружения) с целью профилактики акушерских и перинатальных осложнений.
- При авиаперелете необходима ходьба по салону самолета, обильное питье, исключение алкоголя и кофеина, и ношение компрессионного трикотажа на время полета для предупреждения тромбоза.
- Правильное использование ремня безопасности у беременной женщины заключается в использовании трехточечного ремня, где первый ремень протягивается под животом по бедрам, второй ремень – через плечи, третий ремень – над животом между молочными железами
Вакцинация во время беременности
Беременным не делают прививок, если вакцина содержит живые ослабленные культуры возбудителей. К таким препаратам относятся вакцины: корь, краснуха, ветряная оспа, паротит, БЦЖ.
Для того чтобы уберечь себя и своего малыша от возможных опасностей инфекционного характера, надо сделать необходимые прививки еще до беременности.
Но, есть несколько вакцин, которые можно и нужно сделать во время беременности. Беременность — это стресс для организма, а потому он функционирует иначе, чем до или после нее.
Именно из-за ослабленного иммунитета риск тяжелого гриппа и новой коронавирусной инфекции у беременных гораздо выше, чем у небеременных. Грипп не только может стать причиной преждевременных родов, но и навредить здоровью будущего малыша.
Вакцинация от гриппа настоятельно рекомендована всеми мировыми медицинскими организациями (в их числе и широкоизвестная Всемирная организация здравоохранения). Есть спорные мнения о вакцинации в первом триместре, поэтому, если он не приходится на осень или зиму — самые опасные периоды активного распространения болезни, лучше привиться во II-III триместре.
Каждой беременной женщине рекомендуется делать прививку против коклюша, во время каждой беременности (рекомендуется на 27 – 36 неделях).Б еременной женщине, планирующей поездку за границу, можно сделать прививку против столбняка и дифтерии. В РФ зарегистрирована вакцина «Адасель» (против дифтерии, коклюша и столбника), которая прошла рандомизированные клинические исследования, противопоказаний у беременных не выявлено.
Вакциннация против гепатита А и В осуществляется инактивированными вакцинами и поэтому влияние на плод минимальное. Вакцинация необходима женщинам, у которых были контакты с заболевшими или планируется выезд в неблагоприятную по гепатиту зону.
Особенности здорового образа жизни и поведения во время беременности
- если Вы курите, постараться бросить курить или снизить число выкуриваемых в день сигарет;
- избегать приема алкоголя во время беременности, особенно в первые 3 месяца;
- избегать стрессовых ситуаций и эмоциональных переживаний;
- половые контакты во время беременности не запрещены при Вашем нормальном самочувствии;
- избегать использования пластиковых бутылок и посуды, особенно при термической обработке в ней пищи и жидкости, из-за содержащегося в ней токсиканта бисфенола А;
- избегать работы, связанной с длительным стоянием или с излишней физической нагрузкой, работы в ночное время и работы, вызывающей усталость;
- избегать физических упражнений, которые могут привести к травме живота, падениям, стрессу: занятий контактными видами спорта, различных видов борьбы, видов спорта с ракеткой и мячом, подводного погружения;
- быть достаточно физически активной, ходить, делать физическую зарядку для беременных в течение 20-30 минут в день (при отсутствии жалоб и противопоказаний);
- при путешествии в самолете, особенно на дальние расстояния, одевать компрессионный трикотаж на время всего полета, ходить по салону, получать обильное питье, исключить алкоголь и кофеин;
- при путешествии в автомобиле использовать специальный трехточечный ремень безопасности;
- сообщить врачу о планируемой поездке в тропические страны для проведения
- своевременной вакцинации.
Витамины для беременных
Беременность – один из самых волнительных и ответственных периодов в жизни каждой женщины. Чтобы ребенок рос и развивался правильно, во время внутриутробного формирования он должен получать все необходимые витамины, микро- и макроэлементы, а также питательные вещества. Нужно ли пить витамины во время беременности. Специалисты единогласно утверждают – да, нужно! Дело в том, что получить необходимое количество полезных веществ из еды – задача непростая. Именно поэтому врачи все же советуют не отказываться от витаминно-минеральных комплексов, которые помогут пополнить внутренние резервы и благоприятно скажутся на развитии малыша. Давайте узнаем, какие именно витамины несут особую пользу будущей маме и ребенку. С первых дней беременности на фоне гормональных преобрамногие биохимические процессы в организме женщины претерпевают существенные изменения. После зачатия резко возрастает потребность в некоторых витаминах, микро- и макроэлементах. Стоит отметить, что потребность в нутриентах возрастает непропорционально срокам беременности. Поэтому на разных этапах развития важно соблюдать разные диеты и принимать определенные витаминные комплексы. Такие нюансы согласуются с ведущим беременность акушером-гинекологом.
Витамины группы В
Наверное, это одна из самых важных групп витаминов, необходимых беременным на разных сроках развития плода. Пожалуй, каждая женщина наслышана о пользе фолиевой кислоты (витамин В9). Фолиевую кислоту рекомендуется принимать вплоть до 12 недели беременности. Польза витамина для женщины:
• профилактика железодефицитной анемии;
• предотвращение преждевременных родов;
• нормализация работы ЦНС;
• обеспечение здорового сна;
• стимуляция работы желез внутренней секреции;
• улучшение жирового обмена.
Польза для будущего ребенка:
• обеспечение правильного формирования и нормального развития внутренних жизненных органов и систем;
• предотвращение врожденных аномалий развития ЦНС.
Другие витамины группы В, необходимые беременным:
• В6. Принимает участие в синтезе аминокислот, процессе кроветворения, формирования у эмбриона нервной трубки.
• В12. Поддерживает полноценное плацентарное кровообращение, регулирует функцию кроветворения.
Витамин Е
Токоферол принимает непосредственное участие в таких важных процессах как:
• профилактика образования и скопления свободных радикалов в клетках;
• нормализация энергетического обмена;
• стабилизация гормонального фона;
• формирование плаценты;
• тканевое дыхание плода. Важно контролировать количество поступающего в организм витамина Е, так как его переизбыток может стать причиной нарушений развития сердечно-сосудистой системы плода. Поэтому дозировку и курс приема должен определять врач.
Витамин А
Ретинол – еще один незаменимый витамин, необходимый для правильного развития плода. Его назначают в I и II триместрах беременности. Функции, выполняемые витамином А при беременности:
• профилактика анемии;
• нормализация обмена веществ;
• правильное развитие тканей плода: кожи, костей, зубов, органов зрения.
Как и в случае с витамином Е, передозировка ретинолом грозит серьезными последствиями, вплоть до возникновения врожденных патологий у плода. Поэтому дозировка и схема приема обязательно согласуются с врачом.
Витамин С
Всеми известный витамин С принимает непосредственное участие в формировании защитных функций организма, усвоении железа, нормализации метаболизма фолатов. Кроме этого, ацетилсалициловая кислота обладает выраженными антиоксидантными свойствами, защищая организм будущей мамы и ребенка от воздействия негативных внутренних и внешних факторов.
Витамин D
Витамин Д контролирует слаженность работы иммунной системы, помогая организму будущей матери сопротивляться вирусным инфекциям. Что касается будущего ребенка, то витамин D обеспечивает правильное развитие костных тканей опорно-двигательного аппарата. Достаточное количество этого витамина в организме беременной женщины является отличной профилактикой рахита у новорожденного.
Какие микро-и макроэлементы полезны во время беременности?
• Йод и селен. Прием йода необходимо начинать с первых дней наступления беременности. Этот микроэлемент благоприятно влияет на состояние и работу щитовидной железы, гормоны которой принимают участие в формировании ЦНС и скелета плода. Вместе с йодом рекомендуется принимать селен, который играет первостепенную роль в цикле преобразования гормонов щитовидной железы.
• Кальций. Очень важный макроэлемент, который принимает непосредственное участие в формировании скелета малыша. Также кальций необходим для нормального развития нервной и сердечно-сосудистой системы плода.
• Железо. Жизненно важный микроэлемент, обеспечивающий надежную профилактику железодефицитной анемии, кислородного голодания плода, неконтролируемых маточных кровотечений. Железо необходимо принимать на протяжении всей беременности, контролируя уровень гемоглобина в крови с помощью клинического анализа крови.
• Цинк. Дефицит этого микроэлемента в первые недели после зачатия чреват серьезными последствиями для здоровья будущего ребенка. Нехватка цинка может стать причиной различных дефектов нервной трубки, отставания в развитии, проблем с функционированием иммунной системы.
• Магний. Участвует в обменных процессах, повышает стрессоустойчивость, нормализует работу сердечно-сосудистой системы, поддерживает стабильным артериальное давление, контролирует сосудистый и мышечный тонус. Дефицит магния может вызвать гипертонус матки, что в свою очередь, чревато преждевременными родами.
Профилактика дефицита жизненно важных витаминов и элементов
Чтобы беременность протекала без осложнений, а здоровью будущей матери и ребенка ничего не угрожало, начать профилактику дефицита витаминов и нутриентов необходимо еще на этапе планирования беременности.
Что это значит? Женщина, планирующая ребенка, должна обратиться в медицинское учреждение, где врач после консультации и сбора анамнеза, назначит ряд лабораторных анализов, которые помогут определить уровень витаминов и элементов в организме. После изучения и анализа полученных результатов специалист подбирает необходимые препараты, назначает дозировку и длительность курса терапии. Непосредственно во время беременности также важно контролировать уровень нутриентов в крови. Благодаря такому подходу удастся обеспечивать свой организм и организм ребенка всем необходимым.
Прием витаминно-минеральных комплексов, особенно многокомпонентных, стоит начинать только после консультации с врачом!
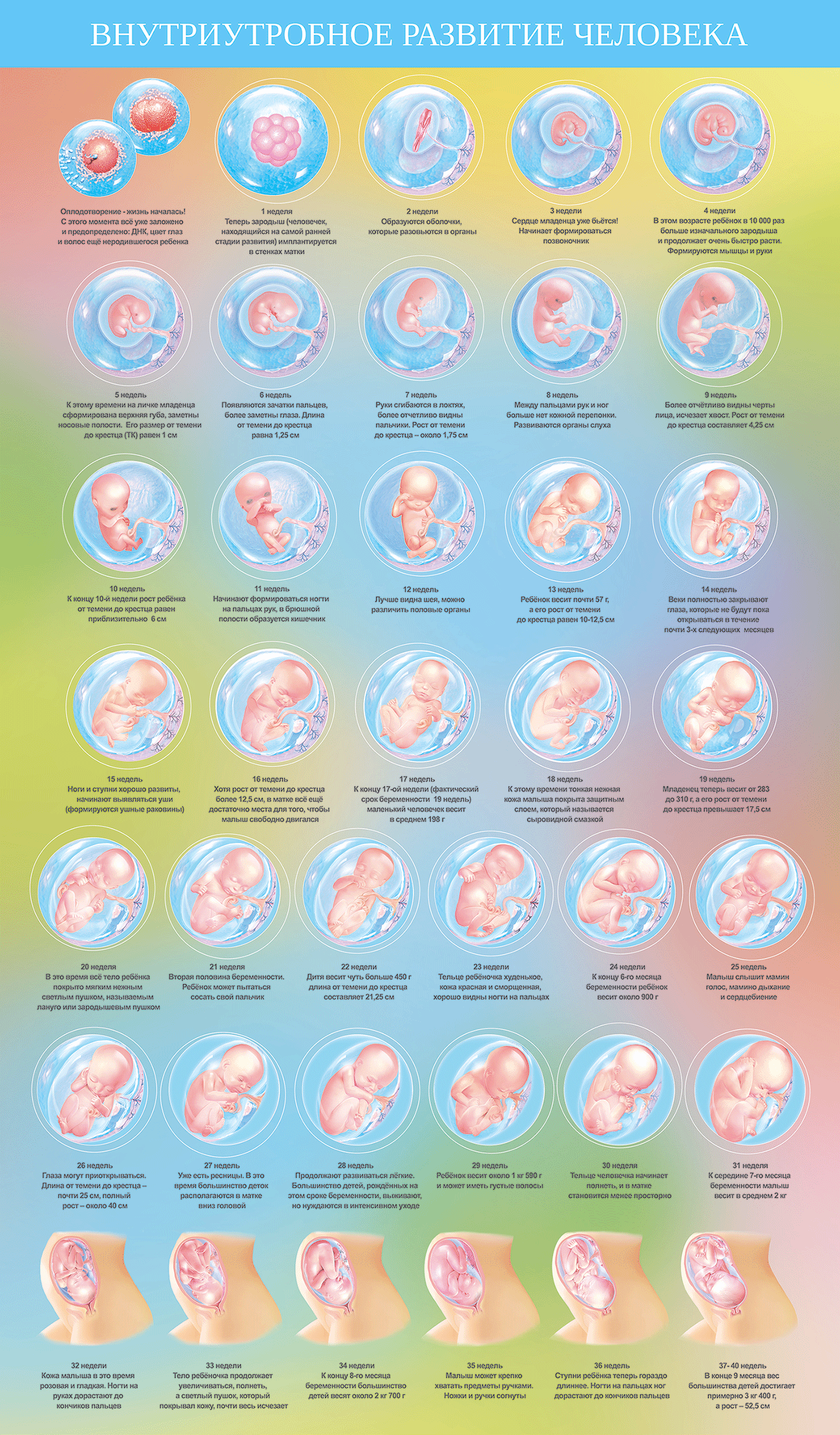
Внутриутробное развитие ребенка по неделям
Положительное влияние беременности на организм женщины.
Беременность, польза для организма матери
Специалисты в области акушерства и гинекологии на протяжении нескольких десятилетий вели оживлённые споры относительно пользы и вреда беременности для организма матери. Чтобы поставить точку в этих дебатах, медики – представители медицинского центра «Хадасса» (Израиль) провели специальные исследования, в которых приняли участие пациентки клиники. Подробности об этом уникальном событии в сфере современной гинекологии можно найти на проекте Миг Ньюс.
Тандему врачей удалось доказать, что после успешного зачатия происходит слияние биологических систем матери и её будущего ребёнка. И в результате включаются пусковые механизмы физиологического процесса, названного «омолаживающая сыворотка»: замедление старения организма; сверхбыстрая регенерация тканей и т. д. В частности, специалистами было доказано, что восстановление функций трансплантированных органов (в том числе и печени) у будущих матерей происходит от 14 до 50% быстрее.
В ходе вынашивания младенца в кровь женщины выбрасывается повышенное количество гормонов. Они способствуют мобилизации защитных сил организма. Женщины, имеющие хотя бы одного ребёнка, живут на несколько лет дольше своих нерожавших сверстниц. Кроме того, в их организмах происходят следующие изменения:
- улучшение памяти и восприятия новой информации;
- поддержание высокой активности и отличной координации движений;
- увеличение некоторых долей головного мозга, спровоцированное избытком гормонов;
- повышение активности эндокринной системы и нормализация обмена веществ;
- профилактика рака мастопатии, гормональных нарушений, рака молочных желез и яичников.
Роды (нормальные) и путём кесарева сечения
Под термином «роды» подразумевается изгнание плода из матки после того, как он стал жизнеспособным. В настоящее время по данным Всемирной Организации Здравоохранения жизнеспособности плод достигает в 22 недели. Если он появится на свет раньше этого срока, то это будет считаться не родами, а выкидышем.
Роды бывают срочными, преждевременными и запоздалыми.
- Срочные – роды в такой срок, когда рождается доношенный малыш. Данный срок довольно-таки продолжительный, длится с полных 37 недель до 41 недель включительно.
- При преждевременных родах на свет рождается недоношенный малыш. Это происходит на сроке 22-36 недель включительно.
- При запоздалых родах рождается переношенный малыш. Это происходит в полные 42 недели и дальше.
Роды бывают естественные и оперативные (операция «кесарево сечение»). Традиционные роды – это естественные роды, или вагинальные. Альтернативные роды – это оперативные (операция кесарева сечения).
Естественные роды: нормальный ход процесса
Почти все женщины переживают за то, как будут протекать роды. Особенно, если им предстоят первые роды. Некоторые боятся родить дома, не успеть в роддом, растеряться. Однако после изучения информации о том, как протекают роды, и что им предстоит пережить, многие будущие мамы успокаиваются и просто начинают готовиться к данному процессу. Традиционные роды протекают в несколько стадий.
Первый период родов
Его называют периодом раскрытия шейки матки. Шейка матки – своеобразные ворота, которые отделяют полость матки от влагалища. Вне родов шейка плотная, имеет узенький канал, диаметром несколько миллиметров. Чтобы малыш смог пройти по родовым путям, шейка матки должна размягчиться, сгладиться и раскрыться. Процесс раскрытия шейки не является моментальным. В норме при первых родах он длится 10-12 часов. У повторнородящих первый период родов короче, он длится 7-9 часов.
Женщина в первом периоде ощущает схватки. Как можно понять, что начались схватки? Живот напрягается, матка входит в тонус. Появляется схваткообразная боль в животе, она опоясывающего характера, отдает в бедра, ягодицы. Схватка длится примерно 15-20 секунд. Затем матка расслабляется. Через несколько минут схватка повторяется.
По мере раскрытия шейки схватки становятся интенсивнее, дольше, больнее и чаще. В начале родов будущая мама испытывает схватки с интервалом в 15-20 минут, а к концу первого периода родов они очень частые, с интервалом 1-2 минуты.
В норме после окончания первого периода родов или в самом его конце изливаются околоплодные воды. Если воды отойдут еще до развития схваток, то это будет называться дородовым отхождением вод. Если воды изольются в течение первого периода родов (но не в конце), то такое излитие вод будет считаться ранним.
Положения роженицы в периоде схваток бывают разные. О том, какое положение занять, обязательно скажут врач акушер-гинеколог или акушерка. Для более эффективного раскрытия шейки матки не рекомендуется лежать. Чаще советуют стоять или ходить, сидеть на фитболе с широко-разведенными ногами. Для облегчения болей при сватках помогает массаж поясницы, который может сделать или акушерка или супруг (при предварительной подготовке).
Второй период родов
После того, как раскроется полностью шейка, начинается изгнание малыша из матки. Это второй период родов. Его еще называют потужным. Это очень ответственный период, он должен протекать обязательно под наблюдением медиков. Нормальная продолжительность данного периода 1-2 часа у тех, кто рожает впервые, 20 мин – 1 час у повторнородящих.
Во втором периоде матка сокращается очень сильно с определенной периодичностью. Это позволяет вытужить плод. Очень важно слушаться врача и акушерку, следить за дыханием, тужиться по три раза за одну схватку. Во время потуг женщина ощущает не только схватку, но и распирающие боли в промежности. Часто описывают это как позыв на дефекацию.
Бывают разные положения роженицы в родах во время потужного периода. Обычно роженица лежит на спине, широко разведя ноги в сторону. Реже рожают на боку, с разведенными ногами в стороны. Помимо этого бывают роды стоя или сидя. Но самый традиционный способ – лежа на спине. Положение в родах помогают подобрать врач и акушерка. Плод в потужном периоде выполняет сложные развороты, которые помогают подстроиться ему под родовые пути.
По мере течения потужного периода плод опускается все ниже, влагалище и выход из него растягиваются. Завершается потужной период рождением ребёнка. Сначала рождается предлежащая часть: чаще голова, реже ягодицы, затем рождается все тело. После рождения ребёнка происходит излитие задних околоплодных вод.
Третий период родов
Этот период родов самый простой и короткий (длится не более 30 минут), но очень важный. По-другому он называется последовым. В этом периоде рождается послед: плацента и околоплодные оболочки.
Акушерка следит за внешними признаками того, что плацента отделилась от стенки матки. Затем ей предлагается потужиться. В большинстве случаев послед рождается легко. Его внимательно осматривают и оценивают. Если же послед не отделяется самостоятельно, или он отделился не полностью, то проводится ручное отделение и выделение последа.
После рождения последа роды считаются законченными. Врач осматривает родовые пути, накладывает швы при необходимости (если были разрывы или разрез промежности). После нормальных родов женщина остается с малышом в родильном зале в течение двух часов. Затем их переводят в послеродовое отделение.
О школе подготовке к родам
Показания к кесареву сечению
Многие женщины, испытывают страх перед естественными родами и думают, что роды путем кесарева сечения проходят легко и безболезненно. А как обстоят дела на самом деле? Ведь кесарево сечение — полноценная полостная операция, после которой организму потребуется время для восстановления.
Кесарево сечение — это роды, проводимые оперативным путем. По статистике, примерно 25% родоразрешений заканчиваются именно так. Однако одного желания женщины родить подобным образом недостаточно. Для проведения операции необходимо наличие показаний. Они могут возникнуть как во время беременности, так и в родах.
Абсолютными показаниями для оперативного родоразрешения считаются:
- кровотечение в результате отслойки плаценты;
- острая гипоксия плода;
- преэклампсия тяжелой степени;
- выпадение пуповины;
- разрыв матки.
Относительные показания для проведения кесарева сечения могут возникнуть как со стороны здоровья матери, так и со стороны здоровья плода. В настоящее время в акушерстве их список расширен в интересах плода. Часто операция кесарево сечение проводится по совокупности относительных показаний и называется элективной (профилактической).
Мягким кесаревым сечением называется операция, при которой роженица не пассивна, а принимает участие в родах. На этапе, когда разрез произведен, врач просит женщину потужиться, чтобы ребенок появился на свет более медленно, мягко и максимально приближенно к условиям естественного деторождения.
Об обезболивании родов
Обезболивание при естественных родах и кесаревом сечении называется по-разному. Есть два термина: аналгезия и анестезия.
Аналгезия — это частичное обезболивание при сохранении других ощущений. При естественных родах для того, чтобы нивелировать болевой синдром при схватках, уменьшить или вообще его убрать, применяется эпидуральная анальгезия, т. е. устранение боли, обезболивание. При этом женщина полностью участвует в родах. Метод обезболивания контролируемый, подачу анестетика можно уменьшать или увеличивать через специальный катетер.
Анестезия — это подавление всех видов чувствительности. Если речь идет об оперативном родоразрешении — выполняется эпидуральная или спинальная анестезия. Женщина теряет чувствительность «ниже пояса» абсолютно на все то время, пока проводится операция.
При анестезии боль совсем не чувствуется, потому что происходит потеря всех видов чувствительности. При аналгезии отсутствует болевой синдром, а двигательная активность и тактильная чувствительность сохраняются.
Партнерские роды
В соответствии с п.2 ст.51. Федерального закона Российской Федерации от 21 ноября 2011г. № 323-ФЗ " Об основах охраны здоровья граждан в Российской Федерации", отцу ребенка или иному члену семьи предоставляется право при наличии согласия женщины с учетом состояния ее здоровья присутствовать при рождении ребенка, за исключением случаев оперативного родоразрешения, при наличии в учреждении родовспоможения соответствующих условий (индивидуальных родовых залов) и отсутствия у отца или иного члена семьи инфекционных заболеваний.
Лактация
Лактация – это образование молока в молочных железах и регулярное его выведение.
Обычно на становление лактации требуется от 1 до 4 месяцев. В это время настоятельно рекомендуется осуществлять ночные кормления. В период с 2 часов ночи до 8 утра идёт усиленная выработка гормона пролактина, поэтому в ночной период следует кормить ребёнка 2-3 раза. Полное отсутствие ночных кормлений способствует неуклонному снижению лактации вплоть до полного прекращения.
Каким бывает грудное молоко?
Незадолго до рождения ребёнка, в последние дни беременности, и первые два-три дня после родов из груди матери в малых количествах начинается выделяться молозиво. Молозиво – густая жидкость, окрашенная в желтый или серо-желтый цвет, с высоким содержанием белков , минеральных элементов, аскорбиновой кислоты, витаминов А, Е, D, группы В, но вот содержание жиров и сахара в нем низкое. Молозиво первых дней лактации характеризуется высокой калорийностью, при этом легко усваивается ребенком и помогает защитить и сформировать развивающуюся пищеварительную систему, тем самым заложить основу для развития здорового пищеварения в будущем.
На 4-й — 5-й день после родов у женщин вырабатывается переходное молоко, по сравнению с молозивом в нем больше жира и сахара, но меньше белков. На второй неделе после родов грудное молоко обретает постоянный состав, его называют зрелым.
Как происходит кормление?
Даже недоношенный ребёнок весом более 1200 грамм рождается со способностью совершать сосательные движения. Согласно новым перинатальным технологиям по поддержке грудного вскармливания, первый контакт матери и ребёнка должен длиться более 30 минут. Кормить надо в расслабленном состоянии, чтобы маме было максимально удобно, поэтому каждая женщина должна подобрать именно ей самую удобную и подходящую позу. И начинать кормление грудью нужно как можно раньше. Сразу после родов, если ребёнок хорошо себя чувствует, его кладут матери на живот и прикладывают к груди после обработки пуповинного остатка. Кормить ребёнка следует по требованию, предлагать грудь при первых признаках беспокойства малыша, не дожидаясь пока он заплачет. При кормлении грудью не рекомендуется допаивать младенца водой, так как грудное молоко на 80% состоит из воды, поэтому ребёнок, получающий его в достаточном количестве, по требованию, не будет страдать от обезвоживания.
Разница между «передним» и «задним» молоком
Большинство мам знают, что в начале кормления грудью малыш получает «переднее» молоко, содержащее мало жиров, а в конце кормления «заднее» молоко, богатое жирами.
На самом деле женская грудь вырабатывает только один вид молока с одинаковым количеством жиров. Но в процессе нахождения молока в груди оно расслаивается и жировые капельки (глобулы) оседают на стенках молочных протоков. Соответственно в самих протоках оказывается молочко, фактически не содержащее жира. Именно это молоко ребенок и получает в начале кормления. Но в процессе сосания груди поток молока постепенно отрывает жировые капельки от стенок протоков и жирность молока начинает увеличиваться. По окончанию кормления снова начинается процесс расслаивания молока и оседания жировых капелек.
При проблемах с лактацией обратитесь за консультацией к врачу.